Окт
Лечение раковых опухолей
Что такое хирургическая онкология?
Хирургия как медицинская специальность быстро прогрессирует с момента возникновения безопасной и эффективной анестезии в 1800-х годах. Хирургическая онкология занимается радикальным лечением разных видов опухолей. Эфрэйм Мак’Довелл первым произвел резекцию новообразования яичника в 1809 году, но еще древними Египтянами в VII веке описана техника удаления опухоли груди. В наши дни хирурги общей практики могут пройти курсы усовершенствования и освоить специальность хирургической онкологии. В то же время данные курсы не являются обязательными для выполнения операций по удалению опухолей. Врачи-хирурги, которые специализируются на выполнении манипуляций на определенном участке тела могут выполнять операции по удалению опухолей данной локализации. Кроме того вышеупомянутые специалисты могут выступать экспертами в вопросах профилактики, диагностики и лечения новообразований того участка тела, на котором врач специализируется. К примеру, торакальный хирург может заниматься онкологическими заболеваниями легких, в то время как хирург области головы и шеи будет привлечен к лечению новообразований головного мозга или гортани.
Какова роль хирургического лечения?
Хирургическое лечение является наиболее древним видом борьбы с раковыми заболеваниями, в большинстве случаев в план лечения включают операцию по удалению опухоли. Наиболее важность частью консультации врачом-хирургом является тщательно собранные данные об истории заболевания и внимательно проведенный медицинский осмотр. Данные этапы необходимо пройти до начала диагностических мероприятий, оперативного лечения и установления стадии рака. Правильная организация сбора анамнеза, проведения осмотра и последующих этапов диагностики позволяет врачу определить, поддается ли данное новообразование хирургическому удалению, а также спланировать ход операции. Благодаря современным визуализирующим методам диагностики часто удается вылечить человека от рака, прибегнув лишь к хирургическому лечению. В таких случаях после операции необходим тщательный уход и периодический лабараторный и/или радиологический контроль состояния больного.
Целью хирурга-онколога является полное удаление опухоли и небольшой части окружающих здоровых тканей. Небольшая часть нормальных структур вокруг удаляется с целью снижения вероятности рецидива болезни (повторный рост опухоли в месте первичного очага). Иногда невозможно полностью извлечь все части новообразования, в таких случаях хирург удаляет как можно большую часть опухоли и старается сделать все возможное для облегчения симптомов (боль, нарушение дыхания, кровоточивость). В любом случае усилия хирургов-онкологов во всех случаях приносят ощутимую пользу. В составе команды специалистов врачи данной специализации являются экспертами в вопросах техники взятия биопсии, методов визуализации опухоли, определения того, насколько радикальной должна быть операция, и какая роль хирургического вмешательства в комплексном курсе лечения.
Радиологическое лечение рака
Как действует облучение на клетки?
Опухоли состоят из множества быстрорастущих клеток, которые неконтролируемо делятся. Радиологическое лечение рака в наибольшей степени воздействует на элементы, которые быстро размножаются. Здоровые клетки запрограммированы прекращать деление при контакте с другими клетками. У элементов раковой опухоли данный механизм не срабатывает, что приводит к неконтролируемому росту и размножению злокачественных клеток. Молекула ДНК позволяет каждой частичке тканей тела иметь способность создать свою копию. Радиологическое лечение подразумевает применение лучей высокой энергии, которые повреждают молекулу ДНК, что приводит к гибели раковой клетки или остановке процесса деления. Облучение наносит ущерб нормальным элементам, но в связи с тем, что обычные клетки растут и размножаются значительно медленнее, то данные структуры успевают восстановиться от повреждения. Чтоб дать возможность здоровым клеткам тела отремонтировать молекулу ДНК и предотвратить нежелательные эффекты, радиологическое лечение назначают ежедневно небольшими дозами. Данная терапия может длиться от 5 до 7 недель, больной поддается облучению 5 дней в неделю. Примерно 50% больных раком поддаются радиоактивному облучению, хотя б один раз на протяжении курса лечения.
Как назначают радиологическое лечение?
Облучение относят к «местному» (локальному) лечению, подразумевая, что терапевтическое воздействие имеет ограниченную зону действия. Радиологическое лечение является антиподом системным видам терапии, например, химиотерапевтическому лечению, которое воздействует на все клетки тела. Существует два основных вида облучения: внешнее, когда радиоактивный луч направляется извне, и внутреннее (брахитерапия), когда радиоактивный элемент имплантируется в область опухоли и воздействует непосредственно на раковые клетки.
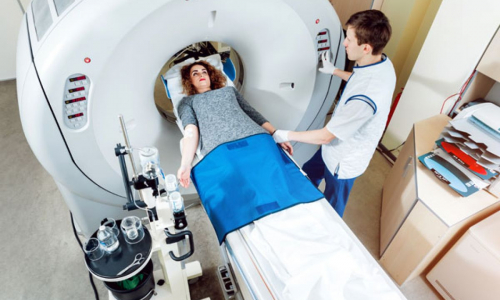
К внешнему радиологическому лечению можно отнести рентгеновское облучение, кобальтовую и протонную терапию, облучение с модулируемой интенсивностью. Данный вид лечения обеспечивается работой специального аппарата, называемого линейным ускорителем. Ежедневно пациент проходит один или два сеанса облучения, в зависимости от протокола лечения. Данные процедуры больной проходит 5 дней в неделю, несколько месяцев. Длительность лечения определяется назначенной суммарной дозой облучения. Два дня в неделю даются пациенту для отдыха от лечения, чтоб здоровые клетки имели возможность восстановиться, что снижает выраженность побочных эффектов. Человек, проходящий курс внешнего радиологического облучения не становится радиоактивным или опасным для окружающих людей.
При внутреннем облучении радиоактивный источник лучей высокой энергии устанавливается внутри тела, как можно ближе к опухоли. Врачи, как правило, вводят небольшие кусочки радиоактивного материала («семена») или резервуар, который заполняют радиоактивной жидкостью. Данный подход позволяет подвергать сильной радиации ограниченную зону тела, защищая здоровые ткани от облучения. Внутреннее облучение позволяет врачу добиться получения пациентом большей дозы за меньший период времени. Для данного вида лечения применяют источники радиации из следующих материалов: радий, цезий, йод, фосфор. В зависимости от свойств радиоактивного элемента имплантат может быть как временным, так и постоянным. Кроме того иногда необходимо изолировать больного от других людей, чтоб защитить последних от влияния радиации. Пациенты, которые поддавались внутреннему облучению, у которых радиоактивный источник изъят, не представляют опасности для окружающих.
Какие нежелательные эффекты наблюдаются при радиологическом лечении?
Доза радиации, используемая для уничтожения раковых клеток, может нанести вред здоровым тканям. Побочные проявления данного вида терапии зависит от области тела, поддающейся облучению. К примеру, радиологическое лечение в области брюшной полости может вызвать диарею в связи с воздействием на стенки кишечника. Несмотря на дискомфорт, который возникает в связи с нежелательными симптомами, существует дополнительное лечение, предотвращающее и ослабляющее побочные проявления. Кроме того большинство нежелательных эффектов являются временными, исчезающими после завершения курса терапии.
Врач-онколог лично наблюдает за состоянием пациента как минимум один раз в неделю, пока больной получает курс лечения. Данную встречу необходимо использовать для вопросов, обсуждения возможных побочных эффектов, назначения процедур и дополнительной терапии, направленных на предотвращение или снижение интенсивности нежелательных проявлений лечения.
Ниже приведен список наиболее распространенных побочных эффектов радиологической терапии, которые могут различаться в зависимости от участка тела, поддающегося облучению, и индивидуальных реакций переносимости. Обсудите с лечащим врачом все нюансы радиологического лечения в конкретной ситуации. При усилении нежелательных проявлений, возможно, лечение приостановят, чтоб дать здоровым тканям время на восстановление.
Кожные реакции: Возможно появление покраснения кожи, облучаемый участок может иметь признаки раздражения, сухости или повышенной чувствительности. К Кожная реакция может напоминать солнечный ожег. Необходимо аккуратно ухаживать за поврежденным участком, чтоб избегать дополнительного раздражения, промывать только теплой водой с детским мылом. Необходимо отказаться от применения ароматизированных или душистых лосьонов и мыла, поскольку такие средства способны усилить раздражение.
Потеря волосяного покрова: Выпадение волос часто наблюдается на тех участках кожи, которые поддаются облучению. Облысение возможно лишь при радиологическом лечении опухолей головы. В большинстве случаев волосы отрастают заново после завершения лечения. Иногда волосяной покров отличается по цвету или густоте после повторного роста. Рост волос зависит от суммарной дозы, полученной пациентом.
Проблемы с пищеварением: Радиация может повредить слизистую ротовой полости и любого участки ЖКТ, что может привести к появлению таких нежелательных симптомов, как болезненность при глотании, изменение вкуса пищи, тошноте и диарее. Существуют специальные лекарственные средства для борьбы с осложнениями со стороны пищеварительной системы. Следует избегать применения коммерческих средств для ухода за ротовой полостью, поскольку многие из них содержат раздражающие вещества, например, алкоголь. Если по неосторожности было использовано раздражающее вещество, необходимо попробовать съесть нейтральную или обволакивающую пищу (моложенное или кубики льда).
Слабость: Слабость и усталость относят к наиболее распространенным побочным эффектам радиологического лечения. Пациенту не запрещают заниматься повседневными делами во время прохождения курса терапии, многие больные продолжают работать. В то же время необходимо правильно совмещать периоды активности и отдыха, насколько того требует ситуация. Слабость обычно проходит сама по себе через несколько недель после завершения курса радиологического лечения, но может беспокоить пациента еще некоторый период времени, если у больного есть сопутствующие заболевания. Прохождение других видов лечения рака могут способствовать более длительному наличию симптомов усталость и слабости.
Нейтропения: Нейтропенией называют состояние, при котором существенно снижается количество белых кровяных телец, которые ответственны за борьбу с инфекцией. Во время радиологического лечения данные клетки активно погибают, что приводит к данному нежелательному состоянию с повышенной вероятностью развития инфекционных заболеваний. Пациент и окружающие его люди должны часто мыть руки с мылом для снижения риска инфицирования. Следует избегать больших скоплений людей, минимизировать контакты с больными (простуда, грипп). Необходимо незамедлительно сообщать врачу о появлении повышенной температуры тела (более 37.0 С), боли в горле, насморке и других проявлениях простуды.
Данные нежелательные эффекты относят к острым реакциям, которые длятся короткий период времени и проходят на протяжении недель или нескольких месяцев после завершения курса радиологического лечения. Как и многие виды терапии, облучение может привести к более длительным осложнениям. Проблемы могут возникнуть через 5, 10 или больше лет после курса лечения. Осложнения, как правило, будут относится к тому участку тела, который поддавался облучению. Чаще всего к долговременным побочным эффектам радиологического лечения относят нарушение памяти, спутанность сознания, изменения характера (все при облучении головного мозга), развитие другого вида рака в связи с повреждением тканей радиацией, катаракта, проблемы с зубами, нарушение работы сердца (повышение артериального давления, увеличение уровня холестерина крови), бесплодность, гипотиреоидизм. Пациенту необходимо обсудить особенности своего здоровья, индивидуальные риски, насколько преимущества лечения перекрывают возможные нежелательные эффекты.
Разновидности радиологического лечения
Существует множество вариантов радиологического лечения. Основные виды данной терапии рассмотрены ниже.
Фотонное лечение
Фотоны применяются в нескольких типах радиологического лечения, например, ортовольтажной лучевой терапии, традиционной радиотерапии, 3D конформной лучевой терапии с модуляцией интенсивности (IMRT), брахитерапии, стереотактической лучевой терапии, которая известна под термином стереотактической радиохирургии. Фотонные лучи при данных видах лечения имеют такие же физические характеристики, как и рентгеновское излучение, применяемое в методах радиологической диагностики. В то же время мощность данных лучей при радиологической терапии существенно выше. Традиционная и 3D конформная лучевая терапия с модуляцией интенсивности обеспечивается работой специальных аппаратов, называемых линейными ускорителями (ЛУ).
Традиционное радиологическое лечение
Данный вид терапии подразумевает применение фотонного излучения для лечения раковых опухолей. Для более точного позиционирования излучателя делают несколько рентгеновских снимков. Обычно для проведения лечения применяют аппарат, называемый флюороскопом. На экране можно увидеть кости и другие структуры, выбрать наилучшее положение излучателя, чтоб максимальная доза была направлена в зону опухоли, а здоровые ткани пострадали минимально. Подготовка занимает мало времени и пациент быстро переходит к лечению. Некоторые другие техники терапии требуют более длительной подготовки и настройки. Традиционное радиологическое лечение прекрасно зарекомендовало себя в терапии многих видов опухолей и метастатических очагов.
3D-конформная радиологическая терапия
С появлением компьютерной томографии, широким распространением данных аппаратов и более точных снимков, многие больницы начали применять 3D конформную лучевую терапию. Преимуществами снимков компьютерной томографии является возможность более точно разграничить область опухоли и здоровых тканей, а также увидеть в трех измерениях взаиморасположение всех структур. Перед проведением лучевой терапии больного сканируют компьютерным томографом в том положении, в котором будет проводиться облучение. Анализируется положение опухоли в трех измерениях. Кроме того следует определить положение близлежащих здоровых органов. После этого лучи направляются таким образом, чтоб зона опухоли получила наибольшую дозу излечения, а нормальные ткани пострадали минимально. Компьютер рассчитывает нагрузку на разные участки тела, определенные ткани и органы. Существует возможность использовать экранирующие вставки, чтоб ограничить зону облучения и защитить здоровые ткани от радиации. В современных аппаратах для 3D конформной лучевой терапии есть несколько насадок на излучатель с определенными контурами. Данные приспособления называют «листками». Листки, также известные как многолистовые коллиматоры, представляют собой тонкие листы металла, которые легко смещаются относительно других частей. Данные приспособления очень важны для проведения лучевой терапии.
Лучевая терапия с модулированной интенсивностью (ЛТМИ)
ЛТМИ является лишь еще одним способом доставить протоны к раковым клеткам. В то же время радиационная нагрузка на здоровые ткани относительно меньшая, чем при рассмотренных выше видах лечения. Процесс подготовки к ЛТМИ аналогичный приготовлениям к 3D конформной терапии: человека фиксируют в определенном положении и проводят компьютерную томографию. Множество лучей позиционируются вокруг тела больного таким образом, чтоб область локализации опухоли оптимально облучалась во время лечения. В отличие от других видов лучевой терапии, все лучи разделены на множество небольших «пучков». Специальное программное обеспечение определяет, какие именно «пучки» в каждом большом луче более оптимально распределяют радиационную нагрузку. Компьютерные расчеты позволяют свести к минимуму облучение здоровых тканей. Перед процедурой лечения на теле больного устанавливается множество экранирующих листков, часто их число доходит до 50 и более. Преимуществом компьютерного разделения лучей на пучки является более оптимальное распределение радиационной нагрузки: опухоль получает необходимую лечебную дозу радиации, а нормальные ткани облучаются минимально. ЛТМИ очень эффективна даже в тех случаях, когда локализация опухоли делает другие методы терапии бесполезными. Например, бывают случаи, когда опухоль непосредственно примыкает или окружает здоровый орган. ЛТМИ позволяет максимально затенить нормальные ткани органа и доставить необходимую дозу радиации в область раковых клеток. Вот почему данный вид лечения часто применяют при новообразованиях головы и шеи, где в ограниченном пространстве собрано множество очень важных структур. Например, важные для жизнедеятельности центры и спинной мозг, облучение которых нежелательно. Недостатком ЛТМИ является более длительный период подготовки в сравнении с 3D конформной лучевой терапией, поскольку правильная установка всех экранирующих листков является трудоемким процессом. Кроме того, в связи с разделением лучей на пучки, получаемая опухолью доза ниже, чем при 3D конформной лучевой терапии. К недостаткам также относят тот факт, что в то время, когда нормальные органы получают меньшую дозу радиации, из-за применения многочисленных пучков значительно больше здоровых тканей поддаются незначительному радиационному влиянию. Не стоит забывать и о том, что некоторые опухоли могут двигаться, например, в легких при дыхании новообразования способны двигаться в пространстве на несколько сантиметров. В данном случае лучше применять увеличенный отступ от опухоли при определении краев образования перед облучением. ЛТМИ не подходит для данных целей. В связи с тем, что ЛТМИ относится к более трудоемкому и комплексному лечению в сравнении с традиционной лучевой терапией, то данный вид лечения стоит значительно больше и не все страховые компании соглашаются его оплачивать.
Стереотактическая радиотерапия и радиохирургия
Стереотактическая радиотерапия (СР) подразумевает влияние высокими дозами радиации на опухоль при непосредственной близости источника излучения. В данном виде лечения могут применяться как фотоны, так и протоны. При СР облучение проводят под многочисленными углами для фокусировки радиации в небольшой точке, что напоминает работу увеличительного стекла под воздействием солнечных лучей. Используя множество источников облучения под разными углами, удается минимизировать ущерб, наносимый здоровым тканям, через которые проходят радиационные лучи. В то же время опухоль получает высокую дозу радиации, необходимую для получения терапевтического эффекта. В связи с выложенными особенностями СР успешно применяется в лечении опухолей головы. Головной мозг не двигается, вот почему отсутствуют проблемы с движением органа и настройкой облучателя. Кости черепа служат хорошими маркерами для более четкого определения положения опухоли. В большинстве случаев излучатель прикрепляется к голове, прочно фиксируется, что позволяет с миллиметровой точностью настраивать аппарат для проведения лучевой терапии. Со специальной рамкой от излучателя человек проходит магнитно-резонансное сканирование для более точного определения расположения новообразования. Поскольку диагностика проводилась с закрепленной к голове рамкой, то взаимное расположение опухоли и рамы не меняется, что позволяет специальному программному обеспечению просчитывать необходимое положение облучателей исходя из данных МРТ. Клетки опухоли и здоровые структуры четко разграничены на полученных снимках, что позволяет спланировать курс лучевой терапии таким образом, чтоб не допустить облучения критически важных структур головы и доставить оптимальную терапевтическую дозу радиации к опухоли. Облучение проводят с субмиллиметровой точностью. Несколько специальных аппаратов могут быть использованы для проведения СР, включая, гамма нож, специализированные линейные ускорители. Данный вид лечения имеет определенные ограничения, поскольку требуются приспособления для более точной настройки излучателя, например, специальная рамка для головы. В связи с высокой точностью и большой интенсивностью радиации метод стереоскопической радиотерапии применяют при опухолях до 3 см в диаметре.
Брахитерапия
Брахитерапия подразумевает применение источника радиоактивного излучения, в основном фотонного, который устанавливается в непосредственной близости с опухолью (интерстициальная брахитерапия) или в полости тела (внутриполостная брахитерапия). К примеру, в случае рака простаты проводят интерстициальное имплантирование, источники излучения вводят непосредственно в простату с помощью специальных игл. При раке матки врачи устанавливают в полость матки радиоактивную пластину, введя ее через влагалище. Данное лечение является примером внутриполостной брахитерапии. Преимуществом данного вида терапии является возможность непосредственного влияния на опухоль и минимизация влияния на здоровые ткани. Доза радиации возле вводимого источника очень велика, но интенсивность облучения существенно снижается на расстоянии нескольких сантиметров. Ограничениями брахитерапии являются большие размеры опухоли и определенные участки, куда невозможно имплантировать источник радиоактивного излучения.
Ортовольтажная лучевая терапия
Ортовольтаж применялся для лечения некоторых опухолей до появления линейных ускорителей. Ортовольтажная радиация отличается низкой энергией протонов, поэтому эффективна только к тем новообразованиям, которые находятся близко к поверхности кожи. Низкая энергия лучей не позволяет применять ортовольтажную терапию для борьбы с раком, очаги которого находятся в глубине тела. В то же время данный вид лечения очень эффективен в борьбе с определенными новообразованиями кожи и другими заболеваниями, размещенными на поверхности. Ортовольтажная терапия постепенно уходит в историю, поскольку старые аппараты заменяются на более современные линейные ускорители.
Электронная радиация
Электроны являются еще одними элементарными частицами и по своим физическим характеристикам существенно отличаются от протонов. Биологическое действие электронной и протонной радиации одинаково. Линейные ускорители могут вырабатывать как фотоны, так и электроны, поэтому вышеупомянутый вид лечения доступен во многих лечебных учреждениях. Электроны отдают свою энергию при первом контакте с поверхностью, поэтому данные элементарные частицы используют для лечения поверхностных опухолей. Электронная радиация применяется для уничтожения раковых клеток в новообразованиях кожи, лимфатических узлах, втянутых в патологический процесс. В связи с тем, что электроны отдают большую часть своей энергии возле поверхности кожи, более глубокие ткани не подвергаются облучению. С другой стороны данная особенность электронной радиации не позволяет применять данный вид лечения при новообразованиях, локализированных внутри тела. Электронная радиация заменяет в наши дни ортовольтажное облучение.