Апр
Рак вульвы
Причины рака вульвы
Онкологи выделяют следующие факторы развития рака вульвы:
Постменопаузальный возраст;
Дисплазии вульвы (VIN);
Хроническую инфекцию вирусом папилломы человека (ВПЧ) или ВПЧ — носительство более 10 лет;
Хронические воспалительные процессы внутренних половых органов; наличие
Укороченный репродуктивный период (позднее менархе, ранняя менопауза);
Сахарный диабет;
Гипоэстрогению;
Ожирение;
Несоблюдение личной гигиены;
Курение.
В возникновении рака вульвы наибольшее значение имеют папилломавирусная и герпесвирусная инфекции. У большинства больных раком вульвы задолго до развития опухоли выявляются признаки гипоэстрогении. Они у части женщин сочетаются с нарушениями жирового и углеводного обмена, приводят к атрофии и дистрофии слизистой вульвы, развитию гиперпластических процессов, лейкоплакии. Возрастная инволюция кожи и слизистой оболочки и присущая пожилому возрасту сниженная напряжённость иммунитета создают необходимые предпосылки для снижения барьерной функции эпителиального покрова вульвы.
Опухоль чаще всего развивается на фоне дистрофических процессов. Если раньше рак вульвы считался прерогативой женщин климактерического и постменопаузального периодов, то в настоящее время он всё чаще диагностируется в репродуктивном возрасте. Концепцию нейроэндокринной теории развития предрака и рака вульвы составляют изменения всех уровней нервной системы, особенно в гипоталамических центрах. Это впоследствии может привести к нарушениям трофики тканей вульвы. Важное значение для развития заболевания имеют изменения функции коры надпочечников и щитовидной железы, нарушение гормонального равновесия в сторону снижения эстрогенных гормонов. На фоне нарушения выброса гормонов гипофиза изменяется функция периферических нейроэндокринных желез, снижается выработка эстрадиола и повышается выделение эстриола. Гормональный дисбаланс приводит к функциональной недостаточности рецепторного аппарата вульвы.
Симптомы рака вульвы
У женщин имеют место следующие основные клинические симптомы рака вульвы:
Зуд;
Жжение;
Образование опухоли с изъязвлением;
Кровотечение;
Боли.
Со временем развивается клинический симптомокомплекс: зуд вульвы различной степени выраженности, ощущение сухости кожи вульвы, локальные дистрофические изменения тканей, многообразная неврологическая симптоматика. В 13-46 % случаев рак вульвы протекает бессимптомно.
Чаще рак вульвы развивается на фоне дистрофии вульвы. Хроническое, длительное течение болезни, которое сопровождается зудом, наличием ссадин, мелких травм, расчёсов на слизистой вульвы, и недостаточный эффект от консервативного лечения приводят к привыканию больной к данному состоянию. Появление небольших опухолевых узелков, которые быстро изъязвляются в пределах слизистой, в большинстве случаев воспринимается пациентками и гинекологами без особой тревоги, тем более что для рака вульвы характерен мультицентричный рост – возникновение сразу нескольких очагов, которые появляются синхронно или метахронно.
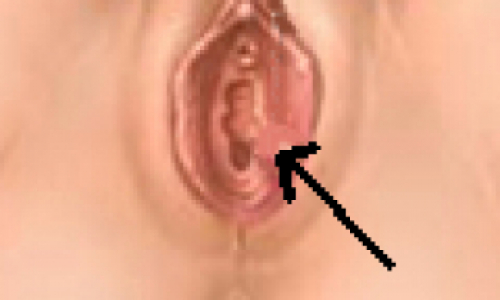
Наиболее часто рак вульвы развивается в области больших половых губ (44-52%), клитора (12-27%), несколько реже в области малых половых губ (7-17%). Агрессивным клиническим течением характеризуются новообразования, которые локализованы в области клитора и больших половых губ. При раке, ограниченном малыми половыми губами, наблюдается сравнительно благоприятное клиническое течение. Из-за обильного кровоснабжения раку клитора, больших половых губ присущи быстрый рост, распространение процесса на уретру, влагалище, кожу промежности, задний проход с фиксацией опухоли к костям таза.
Для рака вульвы характерны 2 формы роста опухоли: экзофитная и инфильтративная. Реже развивается инфильтративно-отёчная форма. Рак вульвы метастазирует лимфогенным путём. Первым этапом лимфогенного распространения являются поверхностные паховые и глубокие бедренные лимфоузлы. Второй этап лимфогенного метастазирования – наружные подвздошные и запирательные группы лимфатических узлов. Третьим этапом метастазирования являются поясничные лимфоузлы.
Быстрый рост метастазов приводит к увеличению паховых и бедренных лимфоузлов. Вначале они плотные, безболезненные, подвижные. С присоединением внеузлового компонента развиваются конгломераты лимфоузлов, происходит вторичный лимфангит окружающих тканей, который приводит к массивной опухолевой инфильтрации. Появляются симптомы некроза опухоли:
Покраснение кожи;
Болезненность при пальпации;
Флюктуация (свидетельствует о наличии жидкости в замкнутой полости).
Через непродолжительный период времени опухоль прорастает сквозь кожу, формируются свищи с истечением лимфы.
Диагностика рака вульвы
Диагностика фоновых заболеваний и начальных стадий рака вульвы представляет значительные трудности в связи с отсутствием у большинства пациенток специфических жалоб и типичных клинических проявлений. При выполнении комплекса диагностических исследований онкологи Юсуповской больницы применяют следующие процедуры:
Визуальный осмотр;
Расширенную вульвоскопию с использованием кольпоскопа и проведением пробы Шиллера, что позволяет точно определить границы белых участков, поскольку они не окрашиваются йодом;
Выявление ВПЧ методом полимеразной цепной реакции с ДНК-типированием;
Цитологическое исследование, которое менее информативно, чем гистологическое, но удобно для проведения скринингового теста и последующего динамического наблюдения;
Биопсию вульвы с гистологическим исследованием ткани.
Наибольшую информативную ценность имеют клиническое обследование и морфологическое исследование биопсии вульвы. К дополнительным исследованиям относятся рентгенологические методы (рентгенография лёгких, лимфография, компьютерная и магнитно-резонансная томография для выявления метастатического поражения лимфатических узлов), ультразвуковое исследование и радиоизотопная диагностика (для определения отдалённых метастазов). Когда у пациентки подозревают рак вульвы, фото можно сделать для оценки динамики лечения заболевания.
Инновационным диагностическим методом является флуоресцентная диагностика. Главными преимуществами этого метода исследования являются:
Точность определения границ новообразования;
Возможность применения на ранних стадиях развития неоплазии;
Выявление не видимых глазом очагов поражения;
Высокая избирательность разрушения опухолевых клеток;
Отсутствие тяжёлых побочных эффектов.
Важным этапом в планировании лечения является оценка состояния лимфатической системы. Онкологи определяют сигнальный лимфатический узел с помощью введения синего контраста или радиоизотопа, либо их комбинации. Метастазы в лимфоузлах определяют с помощью лимфосцинтиграфии. Удалённый сигнальный лимфатический узел подвергают срочному гистологическому исследованию для решения вопроса о необходимости выполнения пахово-бедренной лимфаденэктомии.
Хирургическое лечение рака вульвы
Лечение рака вульвы относится к одному из сложных разделов онкологической гинекологии. До сих пор не сформированы патогенетические подходы в методах терапии. Онкологи Юсуповской больницы проводят комплексное, строго индивидуальное лечение рака вульвы. Все мероприятия выполняют только после получения результатов бактериологического, вирусологического и гистологического исследований, которые подтверждают диагноз.
Хирургический метод лечения рака вульвы самостоятельно используют у 60-65% пациенток. На долю лучевой терапии приходится 24-25%. Комбинацию лучевого и хирургического методов применяют в 10% случаев заболевания раком вульвы, химиотерапии подвергается не более 4% пациенток.
При раке вульвы радикальным хирургическим методом является экстирпация всей вульвы с удалением пахово-бедренных лимфоузлов. Целью хирургического лечения является удаление первичного новообразования с достаточным захватом здоровой ткани, а также удаление пограничной ткани, которая содержит пути оттока лимфы, включая регионарные лимфоузлы. В каждом отдельном случае хирурги Юсуповской больницы приспосабливают эту общую концепцию хирургического подхода к индивидуальным особенностям пациентки.
Вопрос удаления лимфатических узлов решается индивидуально в каждом конкретном случае. Хирурги применяют несколько методик удаления вульвы и паховых лимфатических узлов, которые отличаются формой и направлением разреза в области вульвы и паховых лимфоузлов. Применяются разрезы в виде бабочки, трапеции, эллипса с удалением единым блоком паховых поверхностных и глубоких лимфоузлов, различные направления разрезов при удалении лимфатических узлов и вульвы. Операция удаления вульвы является калечащей. В послеоперационном периоде часто возникает некроз кожи и инфекционные осложнения. Появляются проблемы, связанные с половой жизнью, нарушением половой активности.
Объём выполняемой операции онкологи Юсуповской больницы определяют в зависимости от наличия метастазов в паховые лимфоузлы, вероятность которого зависит от различных факторов, в том числе глубины инвазии и величины опухоли. При глубине инвазии до 1 мм и величине опухоли до 1 см в диаметре метастазы в паховых лимфоузлах отсутствуют. Глубина прорастания до 3 мм в 3-7% случаев уже сопровождается поражением лимфоузлов. При глубине инвазии до 5мм метастазирование достигает 10-12%. Критической глубиной инвазии, когда хирургам необходимо обращать внимание на факт метастазирования, считается глубина более 1,5 мм.
При диаметре новообразования 1 -2 см метастазирование достигает приблизительно 15-20%, при больших размерах опухоли – от 40 до 65%. При диаметре опухоли 5см следует предвидеть 75% поражения паховой области. Лимфатический путь оттока от половых губ является в основном односторонним. У пациенток с односторонними новообразованиями первичное оперативное вмешательство ограничивают удалением опухоли и лимфатических узлов со стороны поражения. Двустороннюю лимфаденэктомию выполняют пациенткам, у которых опухоли расположены по средней линии. Метастазы в тазовые лимфоузлы без одновременного метастазирования в паховые встречаются редко, поэтому лечение направлено на удаление пахово-бедренных, а не тазовых лимфоузлов.
Поскольку оптимальной целью лечения является удаление новообразования с обширными свободными границами, в определённых случаях выполняют радикальное оперативное вмешательство в виде иссечения опухоли в пределах здоровых тканей по всем границам без удаления всей вульвы. Если новообразование не инфильтрирует участок клитора, его по возможности сохраняют. Когда опухоль расположена в передней части вульвы по средней линии, клитор удаляют, а заднюю часть вульвы не трогают. Если задняя часть вульвы инфильтрирована, сохраняют её переднюю часть. Подобные «консервативные» операции проводятся после достоверного подтверждения отсутствия многоочаговой опухоли.
Фото карциномы вульвы можно посмотреть в интернете. Микроинвазивной карциномой принято считать злокачественную опухоль вульвы с глубиной инвазии 1 — 1,5 мм и в диаметре максимально до 20мм. При глубине инвазии 3 и 5 мм вероятность метастазирования такова, что необходимо предпринимать оперативный подход к путям оттока и регионарным лимфоузлам. Если же карцинома, выявленная на ранней стадии, возникла на основе диффузной или многоочаговой дисплазии, или сопровождается такого рода изменениями, то в зависимости от индивидуальных особенностей пациентки гинекологи рассматривают возможность выполнения вульвэктомии.